Pneumodilatatie van de slokdarm
In overleg met jouw behandelend arts is besloten om een pneumodilatatie van de slokdarm te laten doen. Hier lees je meer over deze behandeling. Heb je na het lezen nog vragen, stel deze dan gerust aan de arts die het onderzoek heeft aangevraagd.
Wat is pneumodilatatie?
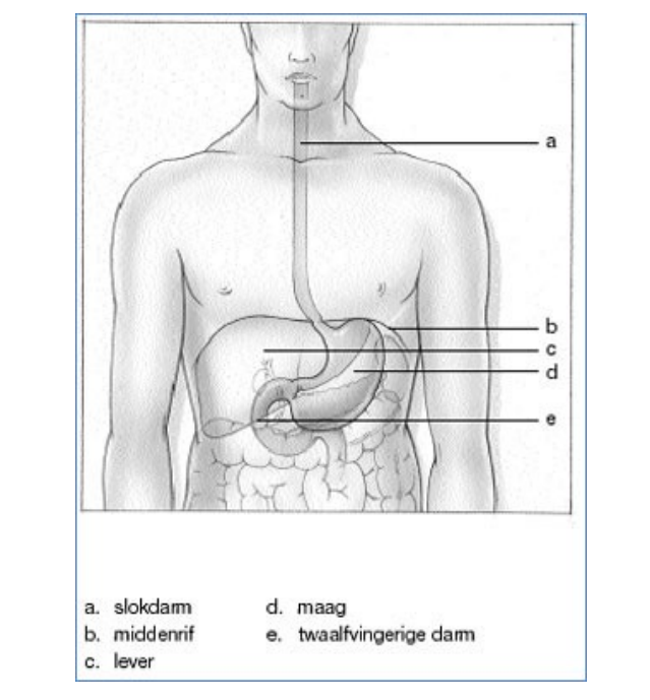
Een pneumodilatatie van de slokdarm is het oprekken van de onderste sluitspier van de slokdarm met behulp van een met lucht gevulde ballon. Dit is nodig als deze sluitspier vernauwd of verkrampt is (achalasie).
Hoe verloopt de pneumodilatatie?
Eerst moet de plaats van de sluitspier worden bepaald. Dit gebeurt met een gastroscopie (het bekijken van de binnenzijde van de maag) en röntgendoorlichting.
Een gastroscopie wordt verricht met een gastroscoop: een buigzame slang met een doorsnede van ongeveer een centimeter met aan het eind een lampje en een camera. De beelden zijn op een televisiescherm te zien.
De slang wordt via de mond in de slokdarm en maag gebracht. Dit veroorzaakt soms wat benauwdheid. Je kunt tijdens het onderzoek wel normaal ademen. De arts brengt via de gastrocoop lucht in de maag om een beter zicht te krijgen. Hierdoor ontstaat vaak een opgezet gevoel in de bovenbuik. Ook kan via dezelfde slang vocht uit slokdarm of maag worden weggezogen. Daarna wordt de ballon op de juiste plaats in de slokdarm gebracht. De ligging wordt gecontroleerd met behulp van röntgendoorlichting.
Na het dilateren (oprekken) van de sluitspier wordt het effect beoordeeld met de gastroscoop. Het onderzoek duurt ongeveer twintig minuten.
Omdat het dilateren van de sluitspier pijnlijk kan zijn krijg je voor het onderzoek een roesje via het infuus. Deze middelen hebben een remmende werking op de ademhaling en kunnen complicaties geven bij mensen met chronische hart– of longziekten en bepaalde neurologische aandoeningen. Na het geven van deze injectie wordt daarom tijdens het onderzoek het zuurstofgehalte in het bloed met behulp van een monitor bewaakt. Omdat het kalmeringsmiddel ook sufheid veroorzaakt, mag je na afloop niet zelf autorijden en ook niet alleen met het openbaar vervoer reizen.
Zwangerschap
In verband met de stralingsbelasting is het belangrijk te weten of je zwanger bent. Neem in geval van zwangerschap contact op met je behandelend arts. Deze overlegt dan met je of het onderzoek moet doorgaan.
De voorbereiding
- Als je voor de eerste keer voor dit onderzoek komt, moet je voorafgaand een afspraak hebben voor stollingsonderzoek. Heb je deze afspraak niet, neem dan contact op met je behandelend arts.
- Overleg met de behandelend arts als je medicijnen gebruikt als aspirine, pijnstillers of bloedverdunnende middelen. Aanpassen of stoppen van deze medicatie is nodig om het onderzoek te kunnen uitvoeren omdat een kans op een bloeding, bij gebruik van deze middelen, groter is.
- Je dient minimaal 12 uur van te voren nuchter te blijven.
- Je moet zelf voor begeleiding en vervoer naar huis zorgen.
Je medische conditie
Wil je onderstaande vragen doorlezen en de vragen die je met 'ja' beantwoord aankruisen?
- Heb je een afwijking aan hart of de bloedvaten waarbij je het advies hebt gekregen om bij ingrepen tevoren antibiotica te gebruiken?
- Ben je momenteel onder behandeling van de trombosedienst of gebruik je Sintromitis, Marcoumar of Waran?
- Heb je een stoornis van de bloedstolling? Gebruik je Ascal of een pijnstiller die aspirine bevat? (Paracetamol is niet van belang)
- Heb je suikerziekte?
Als je één of meerdere van bovenstaande vragen hebt aangekruist en die vraag is bij het afspreken van het onderzoek niet ter sprake geweest, neem dan contact op met je behandelend arts. Heb je géén vraag aangekruist, dan hoef je géén actie te ondernemen.
Na het onderzoek
- Als je dit onderzoek voor de eerste keer ondergaat, dan word je na afloop gedurende een nacht opgenomen ter observatie.
- Bij vervolgonderzoeken kun je, in de meeste gevallen, na afloop naar huis. Heb je een injectie roesje gehad, dan moet je twee uur ter observatie op de afdeling blijven. Hierna kun je naar huis, echter alleen met begeleiding. Je mag niet zelf autorijden en ook niet alleen met het openbaar vervoer reizen.
- Vanaf drie uur na het onderzoek mag je weer drinken. De eerste 24 uur mag je alleen vloeibaar voedsel gebruiken. Daarna kun je weer gewoon eten en drinken.
De uitslag
De uitslag van het onderzoek krijg je van de arts die het onderzoek heeft aangevraagd.
Bericht van verhindering
Het onderzoek vindt plaats op de functieafdeling. Je kunt je daar op de afgesproken tijd melden. Het is belangrijk dat je op tijd aanwezig bent. Bel tijdig als je verhinderd bent. Er wordt dan, indien mogelijk, meteen een nieuwe afspraak gemaakt.
Mogelijke complicaties
- Bij een pneumodilatatie is het belangrijkste risico het ontstaan van een gat in de slokdarmwand (perforatie). De kans hierop is 2 tot 4%.
- Ook kan er een bloeding ontstaan. De kans hierop is 1 tot 2%.
- Ongeveer 5% van de patiënten die een pneumodilatatie heeft ondergaan bemerken na het onderzoek pijn achter het borstbeen. Deze pijn verdwijnt meestal binnen 1 tot 3 dagen. De arts die het onderzoek heeft aangevraagd kan jou hierover verder informeren.
Samenvatting
- Pneumodilatatie is het oprekken van de onderste sluitspier van de slokdarm.
- Hoe meer jij je weet te ontspannen, hoe gemakkelijker het onderzoek voor jou verloopt.
- Wanneer je bloedstolling afwijkend is door ziekte of medicatiegebruik, dient dit vooraf besproken te zijn met jouw behandelend arts.
- Je dient nuchter te blijven vanaf 24.00 uur ‘s nachts.
Heb je nog vragen?
Deze informatie is niet bedoeld als vervanging van mondelinge informatie, maar als aanvulling daarop. Hierdoor is het mogelijk alles nog eens rustig na te lezen.
Heb je vragen over het onderzoek, neem dan contact op met de functieafdeling, telefoon: 040 - 286 48 33.
Met medische vragen kun je terecht bij je behandelend specialist
De tekst in deze informatie is mede gebaseerd op patiënteninformatie behorende bij het Compendium Gastro- enterologie van de commissie Kwaliteit van het Nederlands Genootschap van Artsen voor Maag-, Darm– en leverziekten.